Kombiniert von Anfang an
Die internationale Studie VERIFY verglich plazebokontrolliert eine frühe Kombinationstherapie mit Metformin plus dem Dipeptidylpeptidase(DPP)-Inhibitor Vildagliptin mit einer sequenziellen Strategie (zunächst nur Metformin, bei anhaltendem HbA1c ≥ 7,0 Prozent Ergänzung um Vildagliptin). An der Studie nahmen 2.001 Patienten mit einem nicht länger als 24 Monate diagnostizierten Typ-2-Diabetes teil, die bislang keine Therapie oder maximal vier Wochen Metformin erhalten hatten.
Es zeigte sich ein klarer Vorteil für die frühe Kombination: Bei Metformin-Monotherapie vergingen bis zum ersten Therapieversagen (HbA1c ≥ 7,0 Prozent in zwei aufeinanderfolgenden Messungen) im Median etwa drei Jahre, bei Kombinationstherapie von Beginn an dagegen über fünf Jahre, was einem etwa halbierten Risiko für einen HbA1c-Anstieg auf 7,0 Prozent und darüber entspricht.
Nach Therapieversagen konnten Patienten aus der Metformin-Gruppe in einer zweiten Studienphase ebenfalls die Kombination erhalten. Diese sequenzielle Strategie zeigte aber immer noch ein um 26 Prozent erhöhtes Risiko für eine unzureichende glykämische Kontrolle, ohne dass die frühe Kombination mit einem höheren Risiko für Hypoglykämien oder unerwünschte Ereignisse einhergegangen wäre. Zu allen Messzeitpunkten blieben mehr Patienten mit der initial begonnenen Kombinationstherapie unter HbA1c-Zielwerten von 7, 0, 6,5 oder 6,0 Prozent als im Kontrollarm.
Außerdem gab es laut EASD-Präsident Prof. Dr. David Matthews von der Universität Oxford ein Signal für weniger kardiovaskuläre Ereignisse im Kombinationsarm, das aber wegen der geringen Ereigniszahl in einer separaten Studie bestätigt werden muss.
Betazelle schützen ist schwer
Die Studie “Restoring Insulin SEcretion” (RISE) untersucht Ansätze zum Erhalt der Betazellfunktion bei Patienten mit Dysglykämie. Für 10- bis 19-jährige Probanden bestand die Therapie randomisiert entweder aus Metformin oder aus einer Sequenz mit Insulin glargin gefolgt von Metformin. 20- bis 65-jährige Erwachsene konnten auch noch in einem Studienarm mit Liraglutid plus Metformin und einen Plazeboarm randomisert werden.
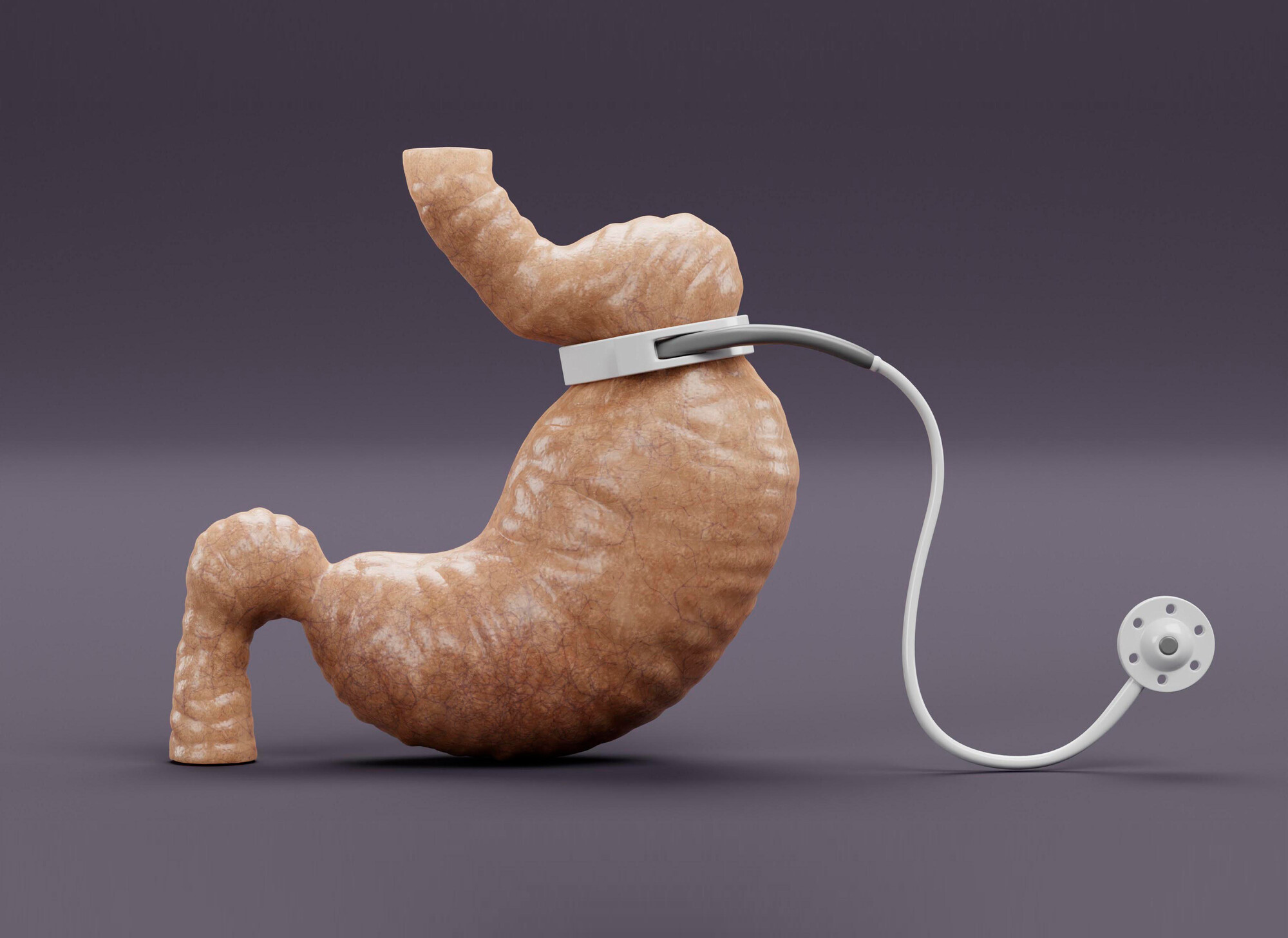
Außerdem prüfte eine ähnlich aufgebaute Studie mit 22- bis 65-jährigen adipösen Erwachsenen den Effekt der laparoskopischen Magenbandanlage. Zu verschiedenen Zeitpunkten erfolgte in allen Studienarmen ein oraler Glukosetoleranztest (OGTT) mit einer zwei-Phasen-Clamp-Methode, bei der am Ende noch ein Argininbolus gegeben wurde, um die vorhandene Betazellfunktion maximal zu stimulieren.
Die Therapie-Effekte auf die Betazellen waren begrenzt. Weder Insulin glargin gefolgt von Metformin noch eine Metformin-Monotherapie verbesserte Betazellfunktion oder Blutzuckerkurven im OGTT im Verlauf. Bei den Erwachsenen führte die Anlage eines Magenbandes zwar zu einem deutlichen Gewichtsverlust, allerdings kaum zu einer verbesserten C-Peptid- und Insulinsekretion oder Blutzuckerkurve im OGTT. Unter der Therapie mit Liraglutid plus Metformin verbesserte sich die C-Peptid-Antwort bei den erwachsenen Probanden zwar deutlich, die argininstimulierte C-Peptid-Antwort am Ende des OGTT war aber reduziert. Das könnte laut Prof. David E. Ehrmann von der Universität Chicago darauf hinweisen, dass Liraglutid zwar die C-Peptid-Sekretion der Betazellen akut erhöht, nicht aber die sekretorische Kapazität der Betazellen verbessert. Seiner Ansicht nach muss geprüft werden, ob der Liraglutid-Effekt nicht langfristig das Risiko eines schnelleren Betazellverlusts birgt.
Fett hat Schuld
Eine Fall-Kontroll-Studie mit 9.556 Männern und Frauen aus Dänemark untersuchte den Einfluss von Adipositas, genetischem Risiko und Lebensstil auf das Risiko, einen Typ-2-Diabetes zu entwickeln. Fast die Hälfte der zu Beginn im Mittel 51 Jahre alten Probanden entwickelte über 15 Jahre hinweg einen Typ-2-Diabetes. Eine Adipositas erhöhte das Diabetesrisiko gegenüber Normalgewicht um das Sechsfache und war damit ein wesentlich wichtigerer Risikofaktor als ein inaktiver Lebensstil oder das Vorhandensein bekannter Risikogene.
Schwankungen sind schlecht
Patienten mit schwankenden HbA1c-Werten haben ein doppelt so hohes Sterberisiko wie Patienten mit stabiler glykämischer Kontrolle, wie eine retrospektive schottische Studie zeigt. Die Forscher hatten einen HbA1c-Variabilitätswert errechnet, der prozentual angibt, wie häufig sich der HbA1c um mehr als fünf Prozent von den übrigen HbA1c-Messwerten unterschied. Patienten mit der höchsten Variabilität (> 60 Prozent) hatten im Verlauf ein 2,4 Mal höheres Risiko für Tod jeder Ursache und kardiovaskulär bedingten Tod sowie schwere kardiovaskuläre Ereignisse (major adverse cardiovascular events, MACE) als diejenigen mit der niedrigsten Variabilität (0 –20 Prozent).
Frühreif ist ungünstig
Das Risiko für einen Diabetes Typ 2 ist bei Frauen mit später Menarche (> 14 Jahre) und spät beginnender Menopause (> 52 Jahre) um 30 Prozent geringer als bei Frauen, die eine Menarche vor dem 13. Lebensjahr und die Menopause vor dem 49. Lebensjahr erleben. In einer französischen prospektiven Kohortenstudie mit 83.799 Teilnehmerinnen schien ganz allgemein eine längere Expositionen mit den Geschlechtshormonen, wenn sie spät einsetzt, das Risiko für die Diabetes-Entwicklung zu verringern. Das galt aber nicht für die Pille: Sie erhöhte das Diabetesrisiko um 33 Prozent.
Schätzen ist schwer
Das Abschätzen des Insulinbedarfs fällt Typ-1-Diabetikern nach einer Studie aus Italien schwer. Besonders fehlerbehaftet war die Schätzung vor dem Mittag- und Abendessen, insbesondere hinsichtlich des Kohlenhydratanteils. Fett-, Protein- und Energiegehalt spielten ebenso wie individuelle Faktoren (z.B. Alter, Dauer der Erkrankung) eine weniger entscheidende Rolle bei der falschen Einschätzung des Insulinbedarfs.